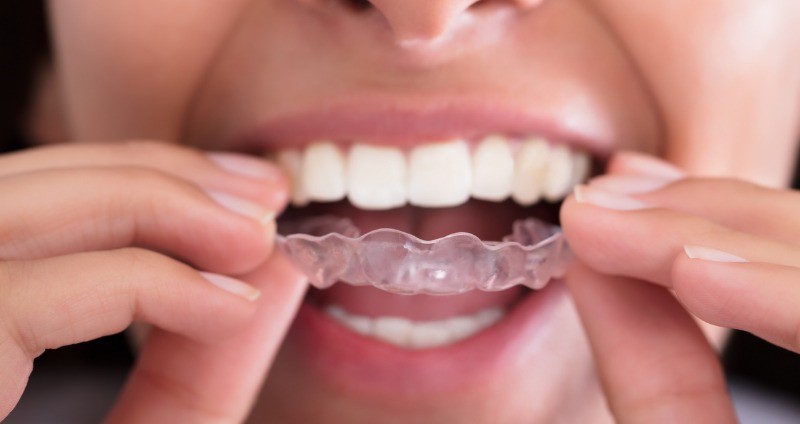
ریتینرهای خود را تمیز نگهدارید! این ممکن است مهم تر از چیزی باشد که فکرش را بکنید!
تمیز نگهداشتن ریتینرها علاوه بر اینکه می تواند به شما اطمینان دهد ریتینر شما تمیز و خوشبو خواهد ماند و برای چند سال دوام خواهد داشت، می تواند به حفظ سلامت خود شما نیز کمک کند.
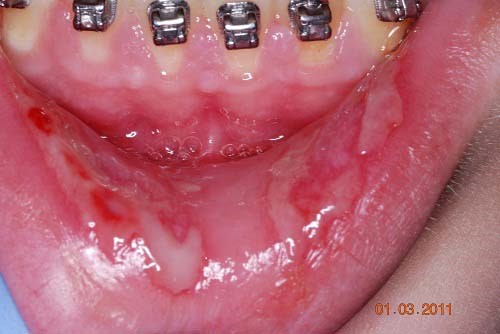
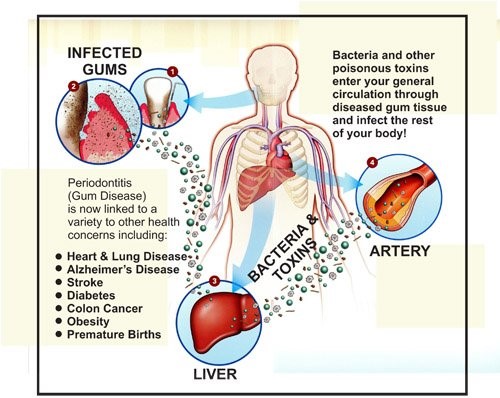
در مطالعاتی که اخیراً انجام شده اند آمده است: ریتینرها می توانند محل مناسبی برای انباشته شدن و رشد باکتری های خطرناکی مانند استرپتوکوکوس، شامل S. sanguinis، S. mitis، S. salivariusباشند. علاوه بر باکتری ها، ریتینرها می توانند محل مناسبی برای انباشته شدن قارچ هایی به نام کاندیدیا آلبیکانز باشند، که می توانند منجر به بروز عفونت ها، و احتمالاً مشکلات سینوسی شوند.
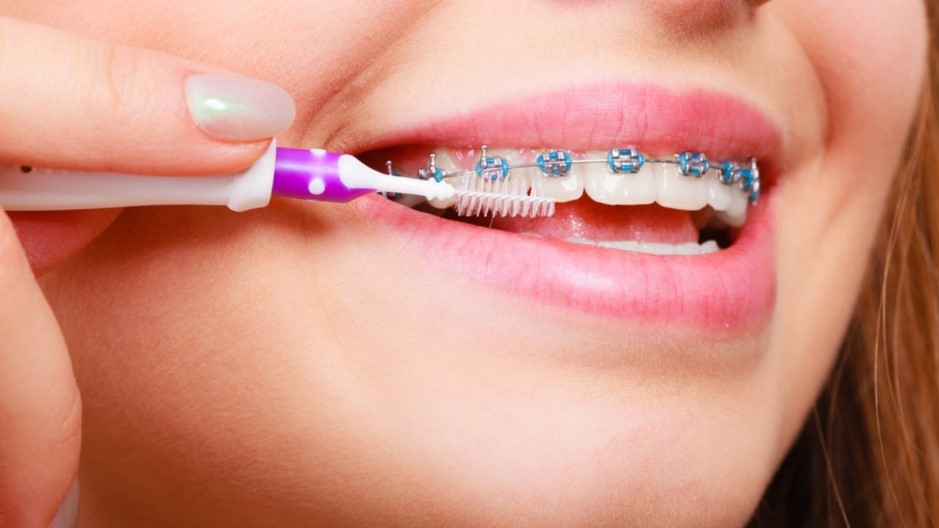
نداشتن یک روش درست و ثابت برای تمیز نگهداشتن ریتینرها می تواند ناامید کننده باشد. افرادی که به مرحله استفاده از ریتینرهای ارتودنسی رسیده اند باید هر بار که ریتینر خود را برای مسواک زدن دندان های خود از دهان خارج می کنند، ریتینر را نیز با مسواک زدن خیلی آرام با مسواک های دارای فرچه های نرم تمیز نگهدارند. پاکسازی های گسترده تر باید هر یک هفته یک مرتبه انجام شوند. در اینجا به بیان نشانه هایی می پردازیم که ریتینر شما نیاز به پاکسازی دارد:
- ریتینر بوی بد می دهد.
- یک لایه بیوفیلم روی ریتینر تشکیل شده است.
- ریتینر کدر به نظر می رسد.
- یک هفته بیشتر از آخرین باری که آن را تمیز کرده اید می گذرد.
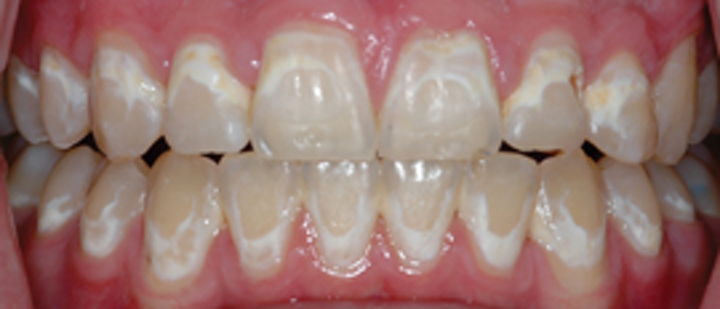
- لکه های سفید رنگی روی ریتینر وجود دارد.
لکه های سفید رنگ می توانند مواد معدنی انباشته شده (تارتار) یا پلاکی باشدکه موجب بروز حفره های دندانی می شود، یا ترکیبی از هر دو.
نشانه دیگری که ریتینر نیاز به پاکسازی دارد این است که ریتینر دچار ترک خوردگی یا شکستگی می شود. درست همانطور که باکتری ها می توانند به دندان ها آسیب وارد کنند، آنها می توانند به ریتینرها نیز آسیب بزنند.
اگر شخصی ناگهان دچار پوسیدگی و حفره های دندانی، حساسیت دندان ها، با دیگر مشکلات مربوط به سلامت دهان شود، ممکن است مشکلاتی برای ریتینر آنها بوجود آمده باشد. در این صورت، باید مراقبت های صحیح از ریتینر را با دندانپزشک یا ارتودنتیست خود مرور کنند، و از وی بخواهند بررسی کند آیا ریتینر به درستی در جای خود قرار می گیرد یا خیر.
نکاتی برای تمیز کردن ریتینرها
در اینجا به بیان نکاتی می پردازیم تا افراد اطمینان حاصل کنند که ریتینر آنها تمیز و عاری از هر گونه باکتری است.
آب برای پاکسازی از هر چیزی بهتر است.
آب به تنهایی ریتینر را تمیز نخواهد کرد، اما نوشیدن مقادیر زیاد آب در طول روز می تواند به پیشگیری از رشد بیش از حد باکتری ها کمک کند. مرطوب نگهداشتن ریتینر به پیشگیری از آسیب دیدن آن نیز کمک می کند. علاوه بر این، آب با خشکی دهان که با پوسیدگی دندان ارتباط دارد نیز مبارزه می کند.
اگر ریتینر احساس تمیز نبودن ایجاد کند، فرد می تواند چند مرتبه چرخاندن آب داخل دهان را امتحان کند.
نوشابه و دیگر نوشیدنی های قندی می توانند ریتینر را تحت تأثیر قرار دهند، درست همانطور که روی دندان ها تأثیر می گذارند. افراد قبل از لذت بردن از نوشیدنی های حاوی قند و قبل از خوردن هر چیزی باید ریتینر خود را از دهان خارج کنند.
ریتینرهایی که خشک می شوند بیشتر مستعد آسیب دیدن هستند. در نتیجه فرد نباید اجازه دهد این اتفاق رخ دهد، مخصوصاً در طول شب. به جای آن، هر زمان که ریتینر خود را از دهان خارج می کنید آن را در آب مقطر غوطه ور کنید.
در صورتی که هیچ چیز برای نگهداری ریتینر داخل آن ندارید، یا اگر ریتینر آلوده است و نمی توانید بلافاصله آن را پاکسازی کنید، باید آن را درون حوله مرطوبی نگهدارید.
خمیر دندان
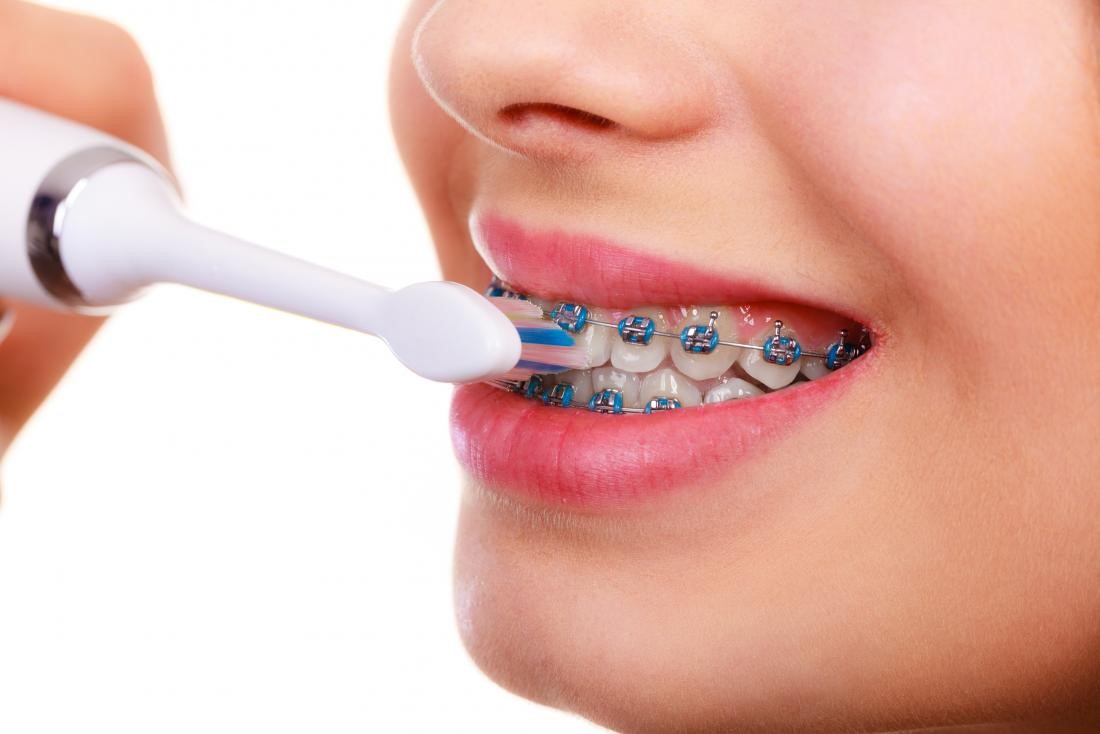
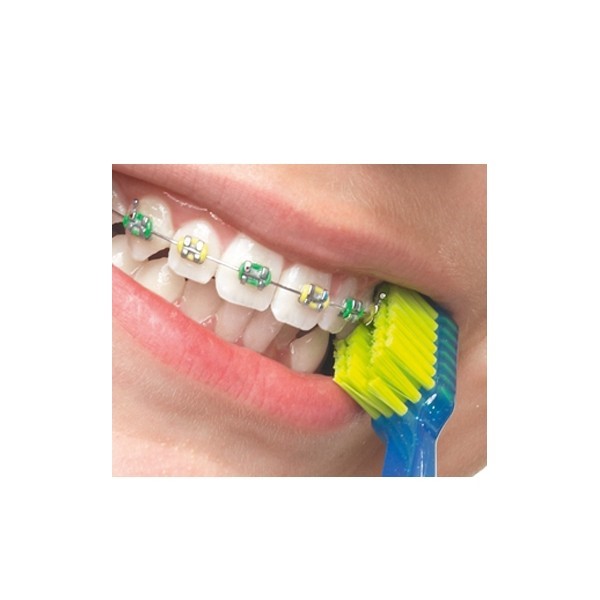
هنگام مسواک زدن دندان ها، افراد باید ریتینر خود را نیز مسواک بزنند. بهتر است از مسواک های دارای فرچه نرم و خمیر دندانی غیر از خمیر دندان های سفید کننده استفاده کنید. پس از آن، ریتینر را از دهان خارج کنید و آن را با دقت آبکشی کنید.
افراد باید پس از خارج کردن ریتینر از داخل دهان دندان های خود را مسواک بزنند تا هر منطقه ای که ریتینر پوشش می دهد تمیز شود.

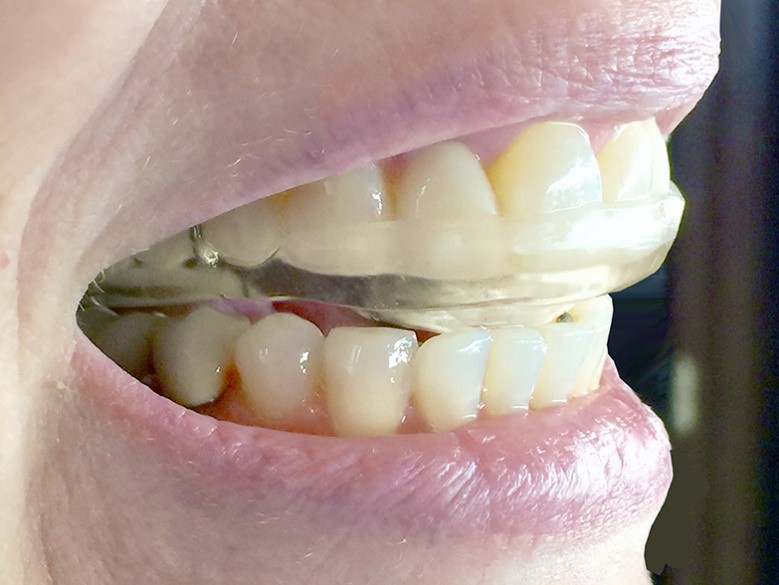
مراقبت از ریتینر ارتودنسی
محلول تمیز کننده پروتزهای مصنوعی دندانی
استفاده از محلول هایی که برای تمیز کردن پروتزهای مصنوعی دندانی کاربرد دارند، البته گاهگاهی، مخصوصاً اگر هیچ گزینه دیگری در دسترس ندارید، بی خطر است. با این حال، این نوع محلول ها به مرور زمان می توانند موجب زرد شدن رنگ ریتینر شما شوند.
برای تمیز کردن ریتینر خود با محلول تمیز کننده دنچر، باید ریتینر را بشویید و سپس اجازه دهید به مدت 20 دقیقه در محلول تمیز کننده پروتزهای مصنوعی غوطه ور بماند. پس از بیرون آوردن آن از داخل محلول، باید به آرامی روی سطح آن را با یک مسواک کاملاً نرم تمیز کنید و آب بکشید.
اگر پس از آن ریتینر شما مزه محلول تمیز کننده دنچر می دهد باید آنقدر آن را با آب بشویید تا هیچ مزه ای ندهد.
جوش شیرین
جوش شیرین می تواند به عنوان ضد عفونی کننده استفاده شود که می تواند بدون آسیب وارد کردن به دهان باکتری ها را تحت کنترل درآورد.
جوش شیرین یک ماده ضد عفونی کننده چند منظوره بی خطر است. علاوه بر این به سفیدتر کردن ریتینری که زرد شده است نیز کمک می کند. جوش شیرین بدون هیچ ماده شیمیایی خشنی باکتری ها را کنترل می کند و می تواند از پیشرفت عدم تعادل pH، که به دهان آسیب وارد می کند، پیشگیری کند.
افراد برای استفاده از جوش شیرین باید خمیری تهیه کنند متشکل از نصف آب و نصف جوش شیرین. ترکیب باید به اندازه کافی غلیظ باشد تا به ریتینر بچسبد. سپس می توانید به آرامی ریتینر را با این ترکیب و یک مسواک دارای فرچه نرم تمیز کنید، درست مانند خمیر دندان. با شستشوی دقیق ریتینر زیر شیر آب باید باقی مانده ها با دقت پاکسازی شوند.
سرکه
سرکه سفید یک ماده ضد عفونی کننده ملایم است که می تواند بوی بد و باقی مانده های روی ریتینر را از بین ببرد.
برای پاکسازی ریتینر با سرکه، باید در یک ظرف کوچک ترکیبی از نصف آب و نصف سرکه درست کنید. ریتینر باشد به مدت 20 دقیقه در این ترکیب غوطه ور شود.
اگر ریتینر پوشیده از فیلم یا رسوبات معدنی است، یک مسواک نرم می تواند برای ساییدن سطح ریتینر استفاده شود. پس از شستشوی ریتینر با آب سرد، باید به مدت 20 دقیقه دیگر غوطه ور شود.
سرکه بوی تندی دارد، بنابراین برخی افراد پس از این راهکارمی خواهند ریتینر خود را بیشتر شستشو دهند. استفاده از ظروف یکبار مصرف نیز می تواند باقی ماندن بوی سرکه را کاهش دهد.
مراقبت از ریتینر ارتودنسی
صابون کاستیل
صابون کاستیل کمتر از بسیاری از محصولات تمیز کننده دیگر سمی است. افراد می توانند صابون خود را با مخلوط کردن روغن زیتون و صابون نارگیل تهیه کنند، اما صابون کاستیل به صورت آماده در اکثر داروخانه ها به فروش می رسد.
برای پاکسازی ریتینر با صابون کاستیل، باید مقداری از آن را در مثداری آب ولرم مخلوط کنید. سپس رینیر را درون آن غوطه ور کنید و با مسواک روی آن را بسایید.
ریتینر باید به مدت 2 تا 3 دقیقه داخل آن غوطه ور باقی بماند قبل از آنکه در صورت لزوم مجدداً ساییده شود. پس از آن، باید به خوبی با آب سرد شستشو داده شود و سپس مجدداً داخل دهان قرار بگیرد یا درون آب مقطر غوطه ور نگه داشته شود.
دهانشویه ها
دهانشویه ها برای مبارزه با پلاک، باکتری، و دیگر رسوبات داخل دهان طراحی شده اند. علاوه بر این، اگر گزینه دیگری در دسترس نداشتید می توانید از آنها برای تمیز کردن ریتینر خود استفاده کنید.
استفاده از دهانشویه برای تمیز کردن همیشگی ریتینر ایده آل نیست و ممکن است به طور کامل آن را تمیز نکند. دهانشویه هایی که حاوی الکل هستند می توانند موجب خشک شدن ریتینر و دهان شوند.
اگر هیچ گزینه دیگری در دسترس نداشتید می توانید ریتینر خود را به مدت 2 تا 3 دقیقه در دهانشویه فاقد الکل غوطه ور کنید و پس از آن با آب سرد شستشو دهید، سپس به آرامی آن را با مسواک نرم تمیز کنید.
تمیز کننده ریتینر
برخی تولید کننده ها محلول های تمیز کننده ریتینرها را عرضه می کنند. برای افرادی که برای ساختن محلول مخصوص خود وقت و تمایل ندارند، این محصولات گزینه های قابل تقبل هستند.
مهم است دستور العمل های روی بسته بندی محصول را دنبال کنید. برخی از انواع آنها نیاز به استفاده از دستگاه های سونیک تمیز کننده یا غوطه ور کردن ریتینر در طول شب دارند. برخی دیگر نیز نباید برای برخی از انواع خاص ریتینرها استفاده شوند، یا برای افرادی که دندان های حساس یا بیماری لثه دارند.
ممکن است ارتودنتیست بتواند تمیز کننده ریتینر مناسب شما را به شما معرفی کند.
از این روش ها برای پاکسازی ریتینرهای خود اجتناب کنید.
برای تمیز کردن ریتینرهای خود همیشه از موادی استفاده کنید که برای تمیز کردن ابزارهای داخل دهانی کاربرد داشته باشند. از استفاده از هر گونه مواد شیمیایی قوی و خشن خودداری کنید زیرا باعث خوردگی و حل شدن موادی می شوند که ریتینر از آنها ساخته شده است و باعث خواهند شد ریتینرها شکننده شوند. علاوه بر این، می توانند موجب ایجاد فضاهای ریزی برای تجمع پلاک و باکتری روی ریتینر شوند که تمیز کردن آنها غیر ممکن خواهد شد. مواد شیمیایی می توانند توسط ریتینر شما جذب شوند و احتمالاً در طول استفاده از آنها وارد دستگاه گوارش شوند.
در تمام زمان ها از استفاده از آب داغ برای تمیز کردن ریتینر خود پرهیز نمایید. گرما می تواند موجب ذوب شدن پلاستیک ظریف ریتینر شود که باعث خراب شدن ریتینر خواهد شد. علاوه بر این، گرما می تواند باعث شود سیم های ریتینرهای هاولی نیز به راحتی خم شوند و به دندان های نیروی خارج از برنامه ای وارد کنند که باعث جابجایی ناخواسته دندان ها در طول مرحله حفظ خواهد شد. ماشین های ظرفشویی، داشبور ماشین، آب جوش، مایکروویو همگی حرارت زیادی به ریتینرها وارد می کنند.
در صورت لزوم ریتینر خود را تعویض کنید.
هیچ چیز تا ابد دوام نخواهد داشت، و ریتینرهای ارتودنتیک نیز جزء استثناعات نیستند. در نهایت همه ریتینرها نیاز به تعویض خواهند داشت.
باورهای غلطی که در مورد تمیز کردن ریتینرها وجود دارد
افراد نباید به ادعاهای زیر باور داشته باشند:
- تا وقتی که به طور منظم دندان های خود را مسواک می زنید و هنگامی که ریتینر داخل دهان شما است از خوردن هر چیزی خودداری می کنید، ریتینرها نیاز به تمیز کردن ندارند.
- محلول های تمیز کننده ریتینر برای ریتینرها یا دندان های شما بد هستند.
- پروبیوتیک ها یا دیگر مکمل ها دهان و ریتینر شما را سالم نگه می دارند، بدون آنکه نیاز به تمیز کردن داشته باشند.
- لازم است اجازه دهید باکتری های خوب روی ریتینر شما رشد کنند، و تمیز کردن موجب از بین رفتن این باکتری ها می شود.
علاوه بر این، برخی افراد بر این باور هستند که مسواک زدن ریتینرها موجب ایجاد خراش روی آنها می شود، این صحت دارد که برخی ریتینرها نباید مسواک زده شوند، اما اگر کسی از دندانپزشک خود اجازه این کار را دارد، مسواک زدن هیچ اشکالی ندارد.

مراقبت از ریتینر ارتودنسی
از ریتینر خود با یک محفظه مخصوص محافظت کنید
محفظه مخصوص نگهداری از ریتینر به سادگی ابزاری برای قرار دادن ریتینر درون آن نیست که تنها از آن در برابر خراش برداشتن، شکسته شدن، یا جویدن شدن توسط حیوانات خانگی محافظت کند. یک وظیفه مهم دیگر که محفظه نگهداری از ریتینرها دارد این است که ریتینر شما را تمیز و عاری از هر گونه آلودگی، و گرد و غبار خارج از دهان حفظ کند. نگهداری از ریتینر در محفظه مناسب یک گام اساسی برای تمیز نگهداشتن ریتینرها است. محفظه ای انتخاب کنید که مناسب ریتینرهای هر دو قوس دندانی شما باشد و قابل بسته شدن با چفت باشد.
از قرار دادن ریتینرهای خود لای دستمال خودداری کنید زیرا ممکن است به اشتباه آن را دور بیندازید.